Hunderttausende Polypharmazie-Patienten im Nordosten
 Jeder fünfte Einwohner Mecklenburg-Vorpommerns nimmt regelmäßig fünf Medikamente und mehr. Damit sind hochgerechnet mehr als 320.000 Menschen im Nordosten von der sogenannten Polypharmazie betroffen. „Die medizinische Versorgung von Menschen mit einer solchen Mehrfachmedikation ist mit hohen Risiken verbunden, da es zwischen den Medikamenten zu gefährlichen Wechselwirkungen kommen kann“, sagt Henning Kutzbach, Landesgeschäftsführer der BARMER in Mecklenburg-Vorpommern. Deshalb sei es gerade für Patienten, die mehrere Arzneimittel einnehmen, sehr wichtig, dass sich ihre Behandler untereinander austauschen.
Jeder fünfte Einwohner Mecklenburg-Vorpommerns nimmt regelmäßig fünf Medikamente und mehr. Damit sind hochgerechnet mehr als 320.000 Menschen im Nordosten von der sogenannten Polypharmazie betroffen. „Die medizinische Versorgung von Menschen mit einer solchen Mehrfachmedikation ist mit hohen Risiken verbunden, da es zwischen den Medikamenten zu gefährlichen Wechselwirkungen kommen kann“, sagt Henning Kutzbach, Landesgeschäftsführer der BARMER in Mecklenburg-Vorpommern. Deshalb sei es gerade für Patienten, die mehrere Arzneimittel einnehmen, sehr wichtig, dass sich ihre Behandler untereinander austauschen.
„Wird beispielsweise ein Polypharmazie-Patient stationär aufgenommen, müssen die Krankenhausärzte genau wissen, welche Medikamente der Haus- oder Facharzt verordnet hat“, erklärt Henning Kutzbach. Zwischen dem ambulanten und stationären Bereich gibt es laut aktuellem Arzneimittelreport der BARMER jedoch immer noch große Informationslücken. Besonders hinsichtlich der Medikation von Patienten hake der Informationsfluss. „Das gefährdet vor allem die Polypharmazie-Patienten im Land“, so Kutzbach.
Bundeseinheitlicher Medikationsplan häufig nicht vorhanden
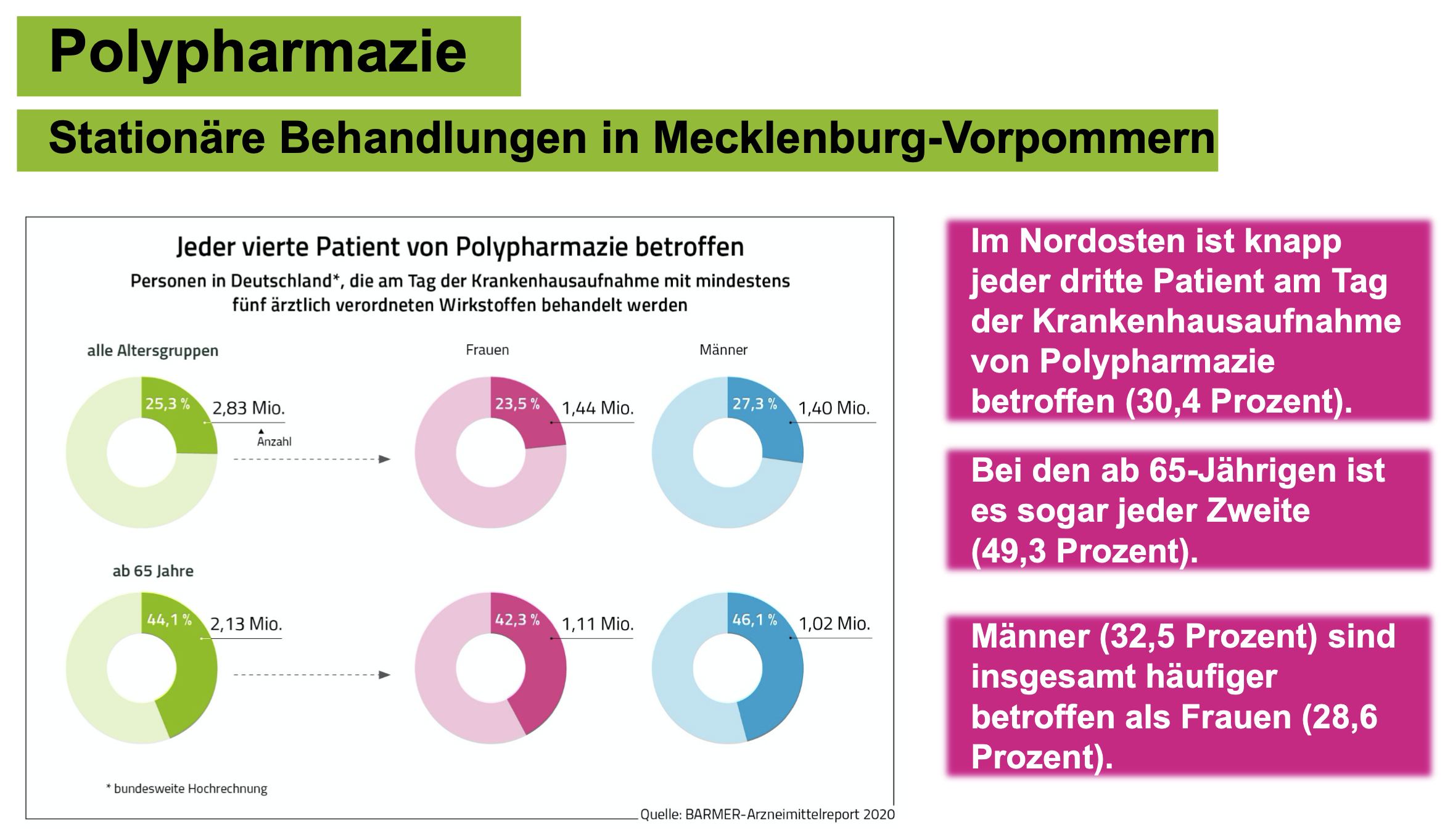
Eine Analyse von Abrechnungsdaten im Arzneimittelreport ergab, dass jeder dritte Patient in Mecklenburg-Vorpommern am Tag der Krankenhausaufnahme fünf Arzneimittel und mehr einnimmt. Bei den ab 65-Jährigen ist es sogar jeder zweite. „Gerade bei dieser vulnerablen Patientengruppe kommt es bei Aufnahme ins und Entlassung aus dem Krankenhaus häufig zu Informationsdefiziten, welche schlimmstenfalls aufgrund von Behandlungsfehlern lebensbedrohlich werden können“, warnt Kutzbach.
Ursache der Informationsdefizite ist aus Sicht der BARMER weniger der einzelne Arzt, als vielmehr der unzureichend organisierte und nicht adäquat digital unterstützte Prozess einer sektorenübergreifenden Behandlung. So hatten einer Umfrage unter Polypharmazie-Patienten im Arzneimittelreport zufolge nur 29 Prozent bei Klinikaufnahme einen bundeseinheitlichen Medikationsplan, der Informationsverluste zwischen Ärzten verhindern soll. 17 Prozent verfügten über gar keine aktuelle Aufstellung ihrer Medikamente.
Patienten bekommen Therapiewechsel häufig nicht erklärt
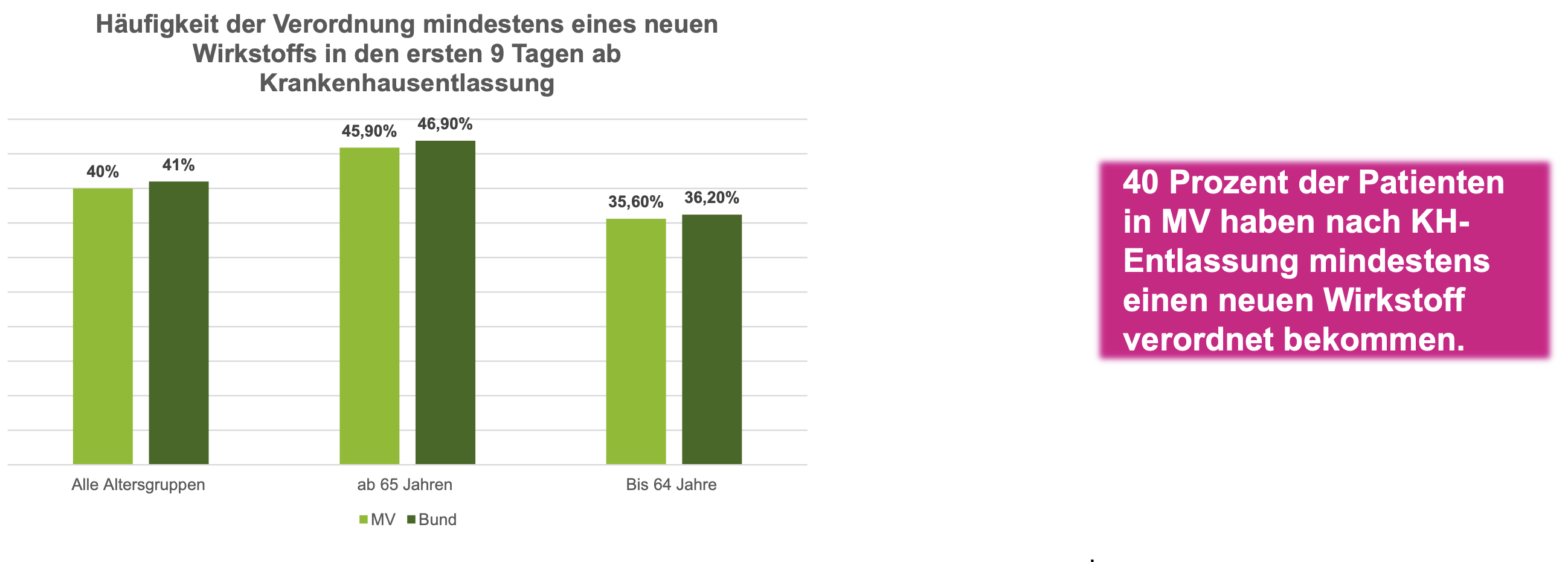
Wie aus dem BARMER-Report weiter hervorgeht, fließen die Informationen zur Arzneimitteltherapie auch während des Klinikaufenthalts nur bruchstückhaft. So gaben über 30 Prozent der Befragten an, dass ihnen die Arzneitherapie vom Arzt nicht erklärt worden sei. Jeder dritte Patient mit geänderter Therapie habe zudem vom Krankenhaus keinen aktualisierten Medikationsplan erhalten. „Eine Arzneitherapie kann nur erfolgreich sein, wenn der Patient sie versteht und mitträgt. Dazu muss er sie entsprechend erklärt bekommen. Informationsdefizite dürfen auch deswegen nicht auftreten, weil die Therapie nach einem Krankenhausaufenthalt häufig noch komplexer wird“, sagt der BARMER-Landeschef. Den Reportergebnissen zufolge stockt zudem die Weitergabe von behandlungsrelevanten Daten aus dem stationären in den ambulanten Sektor. Indizien dafür liefert eine Umfrage für den Arzneimittelreport unter 150 Hausärzten. Demnach waren 40 Prozent der befragten Allgemeinmediziner mit den Informationen durch das Krankenhaus unzufrieden oder sehr unzufrieden.
Informationsdefizite nicht das alleinige Problem
Der Austausch zwischen ambulantem und stationärem Bereich ist für Prof. Dr. Attila Altiner, Direktor des Instituts für Allgemeinmedizin der Universitätsmedizin Rostock, nur eine der Herausforderungen in der Versorgung von Polypharmazie-Patienten. Problematischer sehe er, dass bei Menschen mit mehreren Erkrankungen durch die Kombination der jeweils verordneten Medikamente unkontrollierbare Nebenwirkungen entstehen können. „Auch, wenn z. B. aus kardiologischer, neurologischer und endokrinologischer Sicht für sich gesehen angemessen und leitliniengerecht behandelt wird, heißt das nicht, dass der daraus entstehende Medikamenten-Mix für die Patienten verträglich ist“, streicht Prof. Altiner heraus.
Allein die Verbesserung der Informationsübermittlung zwischen den verschiedenen Behandlern würde dieses Problem nicht lösen. „Es ist unerlässlich, dass hier auch der Patient selbst miteinbezogen wird. Denn die Ärzte müssen wissen, welche Ziele ein Patient mit den Medikamenten, die er einnimmt, verbindet. Steht beispielsweise die Vorbeugung möglicher Spätfolgen einer Erkrankung im Mittelpunkt oder wünscht ein Patient vor allem eine möglichst hohe Lebensqualität“, so Altiner. Unter Abwägung der individuellen Chancen und Risiken könnte dann die Arzneimitteltherapie entsprechend angepasst und im besten Fall Medikamente langfristig reduziert werden.
Schnittstelle zwischen den Sektoren als Lösungsmöglichkeit
Um das zu erreichen, ist aus Sicht von Prof. Altiner eine Schnittstelle innerhalb und zwischen dem ambulanten und stationären Bereich sinnvoll. „In unserem Gesundheitssystem fehlen die Ressourcen und Pfade, um Polypharmazie-Patienten angemessen versorgen zu können“. Auch Apotheker könnten in einem solchen Schnittstellenmanagement eine wichtige Aufgabe übernehmen, indem sie die jeweils bestmöglichen Wirkstoffkombinationen für Patienten mit Mehrfachmedikationen erörtern. „Vor allem aber müssten die Hausärzte die Möglichkeit erhalten, im Rahmen ausführlicher Medikamenten-Reviews mit ihren Patienten gemeinsam langfristige Gesundheitsziele zu entwickeln“, sagt Prof. Altiner. Digitale Lösungen könnten den sektorenübergreifenden Informationsaustausch unterstützen und vereinfachen. Zudem müsse die Gesundheitskompetenz der Menschen gestärkt werden. Denn die Zielsetzung für die Verordnung eines Dauermedikamentes sollte schon vor und nicht erst nach der Verordnung definiert werden.